Sanidad
España en mapas. Una síntesis geográfica
Compendios del Atlas Nacional de España.
Estructura temática > Servicios y equipamientos sociales > Sanidad, protección y políticas sociales > Sanidad
El Sistema Nacional de salud español es uno de los pilares del Estado del bienestar, y aunque ya desde el siglo XV existía un sistema sanitario centrado en el Tribunal del Protomedicato castellano y en otras instituciones de la corona de Aragón y del reino de Navarra, no es hasta la Constitución de 1812 cuando se plantea la responsabilidad del Estado sobre la salud de la población, estableciendo las juntas de salud y el restablecimiento del Protomedicato. En ese siglo se promulgan leyes como la General de Beneficencia de 1821; la de 1833 para combatir epidemias, la de Beneficencia de 1849; o la Ley Orgánica de Sanidad de 1855. Con ellas se potencia el desarrollo de la salud pública bajo la supervisión del Ministerio de la Gobernación, extendiéndose su actividad a través de las juntas provinciales, municipales y litorales para intentar configurar a finales del XIX un sistema sanitario fiable. Todo ello supuso una mejora de las condiciones higiénico-sanitarias que explicarían el fuerte crecimiento demográfico ocurrido a partir del siglo XX.
En 1900 se promulga la Ley de Accidentes de Trabajo y en 1908 se crea el Instituto Nacional de Previsión (INP) –considerado la primera institución oficial encargada de la Seguridad Social y de la asistencia sanitaria en España, y que se convirtió en gestor de todos los servicios hasta el año 1978–. Es el inicio de la primera protección social real tal como se concibe actualmente, en un momento en el que el gasto sanitario suponía el 0,08 del Producto Interior Bruto (PIB), frente al 6,07% de 2016. La República, en la Constitución de 1931, reconocía que el Estado había de prestar asistencia a los enfermos y ancianos, y protección a la maternidad y a la infancia, y debía de regular un seguro de enfermedad, accidente, paro forzoso, vejez, invalidez y muerte.
Estos propósitos, que se truncaron durante la guerra civil y posterior posguerra con un estancamiento de las prestaciones, a pesar de la instauración del Fuero del Trabajo, que expresaba la provisión al trabajador de la seguridad del amparo ante su infortunio y la dotación a los ancianos de un retiro suficiente. Poco a poco se incrementaron los seguros sociales de vejez, invalidez, maternidad, accidentes de trabajo, enfermedades profesionales, tuberculosis y paro forzoso, al implantarse en 1944 el Seguro Obligatorio de Enfermedad (SOE), que era financiado por trabajadores y empresarios. A partir de la aprobación de la Ley General de la Seguridad Social en 1974, se homogeneizó el sistema de salud obligatorio para todos los afiliados a la Seguridad Social, aunque todavía existían grupos de personas que se quedaban fuera de los servicios sanitarios (desempleo prolongado, falta de incorporación al mercado laboral, etc).
Fue con la Constitución Española de 1978 cuando se reconocen los derechos sanitarios universales que obligan al Estado a intervenir en su garantía y cumplimiento.
Actualmente, el Sistema Nacional de Salud (SNS) es el organismo encargado de coordinar los servicios de salud de la Administración del Estado y los servicios de salud de las comunidades autónomas, que integran todas las funciones y prestaciones sanitarias que son responsabilidad de los poderes públicos. Todos son regulados por la Ley General de Sanidad (Ley 14/1986), que establece, entre otros derechos, la financiación pública, la universalidad y gratuidad de los servicios sanitarios en el momento del uso, y la prestación de una atención integral de la salud procurando altos niveles de calidad debidamente evaluados y controlados.
En 1987 se crea el Consejo Interterritorial, con el objetivo de gestionar la información y comunicación entre todas las administraciones, así como coordinar los aspectos fundamentales de la sanidad. En 1989 se universalizó el derecho a la asistencia sanitaria pública; pero no será hasta 1995, con la firma del Pacto de Toledo, cuando se establece la universalización de las prestaciones en un ámbito de equidad.
Hoy, el actual reparto de competencias entre el Estado y las comunidades autónomas queda establecido por la Constitución, con la Ley General de 1986 y la Ley 16/2003 de cohesión y calidad del Sistema Nacional de Salud, permitiendo que la administración pública no solo atienda todos aquellos problemas sanitarios que afectaban a la colectividad, sino asumir los problemas de salud individual en la función asistencial.
No obstante, los efectos de la gran recesión han afectado a la universalidad del derecho a la asistencia sanitaria. A partir del Real Decreto-Ley 12/2012, de 20 de abril, de medidas urgentes para garantizar la sostenibilidad del Sistema Nacional de Salud y mejorar la calidad y seguridad de sus prestaciones, se excluyó a los inmigrantes irregulares del acceso al servicio público de salud, salvo casos de urgencia, maternidad y jóvenes. Para muchos expertos esta restricción supuso un gran paso atrás, y una pérdida importante de las conquistas sociales conseguidas a lo largo de las últimas tres décadas.
Infraestructura y personal sanitario
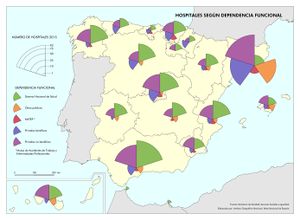
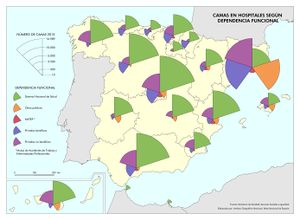
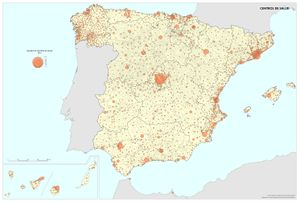
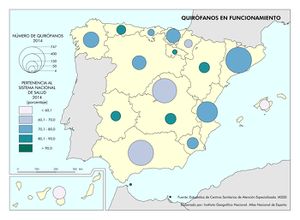
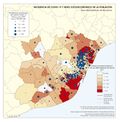
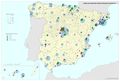
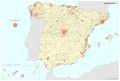
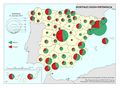
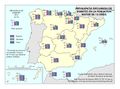
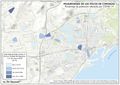
Es cierto que actualmente la atención y el acceso a la sanidad en España la sitúan en el octavo puesto, con 90 puntos sobre 100, en una clasificación mundial que evalúa los sistemas de salud de 195 países. Pero también hay que reseñar que se gastan unos 700 euros menos por habitante con respecto a los países con los mismos niveles de desarrollo. Los recortes realizados desde el inicio de la crisis económica, los intentos de privatización, y las desigualdades e inequidades territoriales pueden suponer retrocesos en los avances conseguidos en el último medio siglo, que convirtieron el modelo sanitario español en referencia para otros países. Este modelo de gestión adscribe mayoritariamente los centros de salud, especialidades, hospitales, camas, quirófanos al Sistema Nacional de Salud, y su distribución territorial se fundamenta en criterios de equidad y peso demográfico. Existen excepciones, como en Cataluña, cuyo modelo sanitario es mixto, integrando dentro de una misma red de financiación pública, centros de titularidad pública y privada históricamente dedicados a la atención de la salud en esta región (mutuas, fundaciones, consorcios, centros de la Iglesia). En los mapas Hospitales y Camas en hospitales según dependencia funcional se aprecia cómo los centros privados tienen una presencia relevante en aquellas comunidades autónomas con rentas más altas, o en las del arco mediterráneo o las islas, con una importante presencia de población extranjera residente con cierto poder adquisitivo o cobertura sanitaria de sus países de origen. No obstante, cuando se analizan los efectivos sanitarios en número de camas y quirófanos o de los centros adscritos, la oferta mayoritaria es pública. En líneas generales, la organización de los hospitales y centros de salud tiene en cuenta los espacios funcionales y con mayor peso demográfico, siguiendo la jerarquía urbana, pero, de acuerdo con los principios de justicia territorial, su presencia en las cabeceras comarcales asegura la asistencia sanitaria en un medio rural con débil poblamiento.
Gasto sanitario
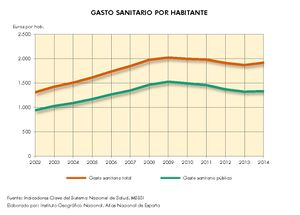
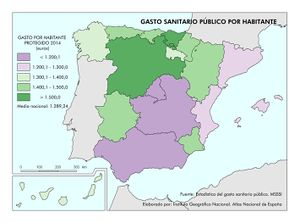
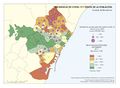
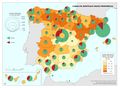
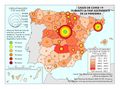
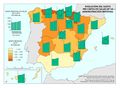
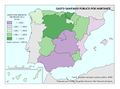
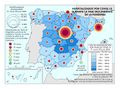
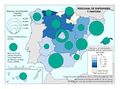
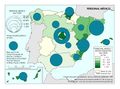
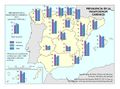
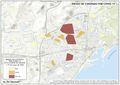
La red de infraestructura sanitaria, junto con la adecuada dotación de personal e infraestructuras tecnológicas, supone que el gasto sanitario sea uno de los más altos en los presupuestos públicos (el 5,95% del PIB en 2017). Su crecimiento ha sido muy elevado en los últimos años: como se aprecia en el gráfico Gasto sanitario por habitante, entre 2002 y 2014 creció como media un 79%, siendo Navarra, con 91,3%, seguida de Extremadura y País Vasco (88,7%) las que mayores incrementos han tenido. Sólo Andalucía, Illes Balears, La Rioja y Madrid están por debajo de los valores de la media. Por otra parte, el mapa de Gasto sanitario público en 2014 expresa que las comunidades con valores por encima de la media nacional fueron Castilla y León, País Vasco, Navarra, Murcia, Extremadura, Aragón, Asturias, y Cantabria; mientras que las que tuvieron menos gasto sanitario fueron Andalucía, Castilla-La Mancha, y Madrid. Son regiones mucho menos envejecidas que las primeras y con una distribución demográfica más concentrada.
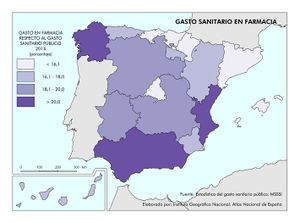
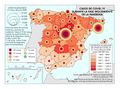
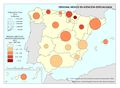
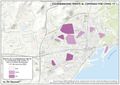
Por el contrario, las comunidades con menores gastos de personal, son las que tienen un mayor gasto farmacéutico. Como se puede ver en el mapa Gasto sanitario en farmacia, más del 20% se destina en Galicia, Comunitat Valenciana y Andalucía, mientras que Cantabria, País Vasco, Navarra, Cataluña, Madrid e Illes Balears dedican menos del 16,1%.
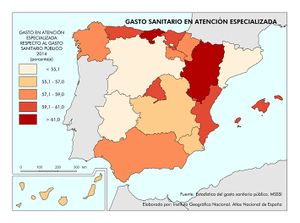
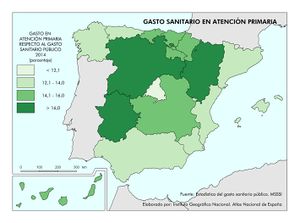
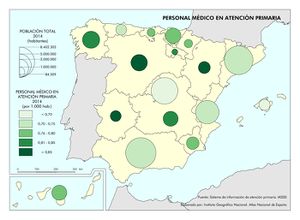
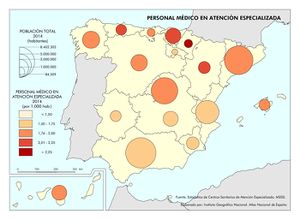
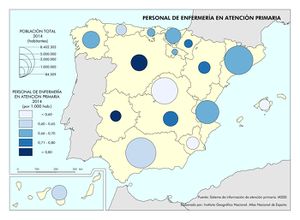
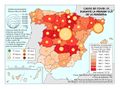
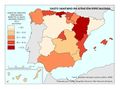
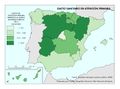
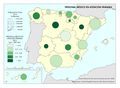
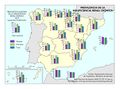
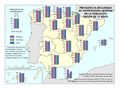
Estas diferencias responden al modelo de gestión de cada comunidad autónoma, a sus características sociodemográficas y a su modelo de asentamientos. En líneas generales, las ratios más favorables en número de médicos o enfermería se encuentran en las regiones más envejecidas, con mayor dispersión de los núcleos y distancia de las cabeceras comarcales, que apuestan por la atención primaria –Aragón, Extremadura, Galicia, Castilla y León o Castilla-La Mancha–. En el caso de País Vasco o Navarra, sus conciertos forales favorecen unas inversiones sanitarias per cápita muy superiores a la media nacional. Así, estas dos regiones, junto con Aragón y Asturias lideran el número de efectivos en atención especializada, tal y como se aprecia en el mapa Gasto sanitario en atención especializada; los valores más elevados corresponden a la mitad norte peninsular, mientras que la situación más desfavorable la tienen las ciudades autónomas de Ceuta y Melilla. El resto de las comunidades –Galicia, Cantabria, Castilla y León, Madrid, Cataluña y las islas–, cuentan con valores intermedios. Los duros ajustes económicos desde el inicio de la crisis económica en 2008 han supuesto que la brecha del gasto sanitario entre comunidades autónomas se haya duplicado, hasta alcanzar en 2014 una diferencia del 54% entre la que más presupuesto destina y la que menos. Así, la comunidad autónoma con un mayor gasto sanitario per cápita fue Castilla y León, con 1.623 euros, 570 euros más que Castilla-La Mancha, que con 1.053 euros por habitante era la que menos gasto destinó ese año a la sanidad. A medio plazo puede suponer condiciones divergentes de atención sanitaria rompiendo con los principios de equidad y justicia territorial para todos los ciudadanos. Por ello, en los últimos años se quiere afianzar una base común, un catálogo de prestaciones que garantice una atención sanitaria igual para el ciudadano.
Estado de salud de la población española
El modelo universal hasta aquí mencionado es, en gran medida, el que explica las importantes mejoras en el estado de salud en España, que se puede medir en términos de esperanza de vida en buena salud, mortalidad y morbilidad, hábitos de vida, recursos humanos, físicos y económicos. Se puede hablar, como en la demográfica, de una transición sanitaria medida por indicadores epidemiológicos (mortalidad general e infantil, esperanza de vida al nacer, mortalidad por enfermedades infecciosas o de otro tipo, o enfermedades de declaración obligatoria), sanitarios (gasto en sanidad; camas hospitalarias o profesionales sanitarios) y de riesgos (población activa clasificada por sectores de actividad económica, población en grandes ciudades, equipamiento básico de las viviendas –instalación agua corriente, sanitarios–. Muchos de estos factores indican una posición muy favorable en el contexto global, incluso en mejor situación que otros países con sistemas sanitarios con gastos mucho más elevados.
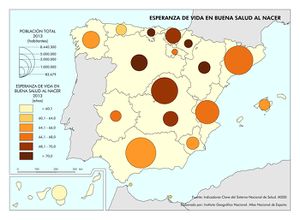
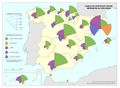
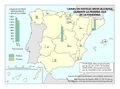
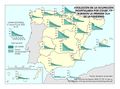
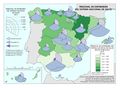
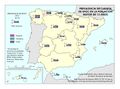
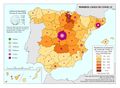
Se ha pasado de una España de principios del siglo XX con una mortalidad infantil que suponía entre un tercio y la mitad de la mortalidad general, y una situación en la que solo llegaban la mitad de los nacidos a los veinte años, a una esperanza de vida de 82,7 años en 2017. Son indicadores de este modelo sanitario universal y público, y de las políticas sociales y económicas que la han complementado. En el mapa Esperanza de vida en buena salud al nacer podemos observar que existe una alta esperanza de vida con más de 70 años en Cantabria, Castilla y León, Navarra y Aragón, correspondiendo los valores más bajos a Asturias, Ceuta y Melilla (que no alcanzan los 64) y Canarias (menos de 60 años).
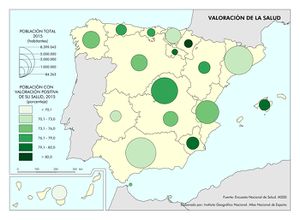
Pero, además, es importante incorporar el concepto subjetivo de salud, cartografiado en el mapa de Valoración de la salud, que refleja los factores sociales, económicos y del entorno de la persona. Es un indicador que predice futuras situaciones y necesidades asistenciales, y sirve para la organización de programas. En las sociedades occidentales, la sensación de bienestar se relaciona con las acciones y actividades que realiza el individuo, y mide el impacto de las políticas sanitarias y sociales. En España, en general, la percepción del estado de salud de los españoles se sitúa entre bueno y muy bueno, siempre por encima del 70% de población con valoración positiva de su salud. Al ser una valoración subjetiva no hay una correlación directa entre las inversiones, el gasto sanitario o la esperanza de vida en buena salud. Comunidades con indicadores antagónicos como País Vasco o Canarias, presentan la misma valoración, u otras que han tenido indicadores más bajos como Murcia o Illes Balears tienen percepciones muy positivas.
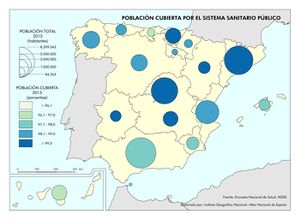
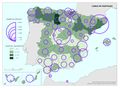
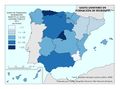
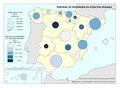
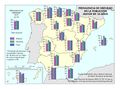
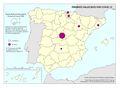
Todos estos indicadores positivos han sido posibles por la universalidad y equidad del modelo sanitario español. El mapa Población cubierta por el sistema sanitario público refleja que esa proporción es prácticamente total, e incluso ha mejorado en el último año, a pesar del Real Decreto-Ley 12/2012 que, como ya hemos indicado, expulsó a inmigrantes irregulares del sistema. Son las comunidades con población extranjera (Ceuta, Melilla, Andalucía, Murcia, Illes Balears y Canarias), o la excepcionalidad de Cantabria, las que no llegan al 98% de población cubierta por el sistema, aunque todas superan los ratios de atención de otros países como Alemania o Estados Unidos.
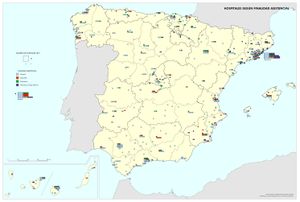
No obstante, las restricciones presupuestarias, como cabía esperar, han dado lugar a una situación de un cierto deterioro funcional del sistema nacional de salud. El aumento de las listas de espera y la percepción de que el sector público no invierte, ni innova en la medida que debería, ha supuesto el crecimiento reciente de la oferta privada de la salud. Como se aprecia en el mapa Población con pólizas privadas sanitarias, son las comunidades con mayores rentas familiares (Madrid, País Vasco y Cataluña), y las que tienen mayor población extranjera residente (Andalucía, Canarias e Illes Balears), las que cuentan con el mayor porcentaje de pólizas privadas. En el resto apenas el 10% de la población tiene una póliza sanitaria. En los últimos años se ha abierto un debate sobre el peso y servicios que debería dar este sector en el ámbito de la sanidad pública, con respuestas diferentes según la gestión política de cada comunidad autónoma.

Estos cambios, junto con los efectos de la gran recesión suponen que haya una cierta divergencia en la satisfacción con el funcionamiento del sistema sanitario público expresada en el mapa Satisfacción con el funcionamiento del sistema sanitario público. Si bien la valoración siempre es positiva, no alcanza los niveles de excelencia presumibles en un sistema que en el contexto mundial es uno de los mejor valorados. La calificación media española se sitúa sólo en el 6,38 en una escala de 1 a 10. Pero hay notables diferencias entre comunidades autónomas. En Navarra y Aragón se obtienen las puntuaciones más altas (por encima de 7), seguidas de La Rioja, País Vasco, Cantabria, Asturias y Murcia (6,81-7). En gran medida coinciden con las que en líneas generales presentan otros indicadores favorables. Y por el contrario, las islas Canarias tienen los valores más bajos (por debajo de 6).
Todo ello se plasma en una reducción de la mortalidad en las enfermedades infectocontagiosas clásicas como el cólera, la tuberculosis, meningitis, tosferina, poliomielitis o sarampión, y en unas mejoras sustanciales en algunas de las ligadas a los estilos de vida o el envejecimiento de la población como el cáncer o las enfermedades cardiovasculares. No obstante, el envejecimiento de la población, a pesar del aumento de la esperanza de vida, hace que inexorablemente hayan aumentado las tasas de mortalidad, sobre todo, en las provincias más envejecidas. Además, se produce la paradoja de una sociedad que, por un lado, está disminuyendo las tasas de mortalidad, pero, por otro, ve aumentar otras ligadas a los modos de vida y sus enfermedades asociadas. Así el sedentarismo, la alimentación inadecuada, el abuso del alcohol, tabaco o estupefacientes son factores que están incrementando enfermedades asociadas como diabetes, cáncer, hipertensión, trastornos neuropsiquiátricos, accidentes y traumatismos.
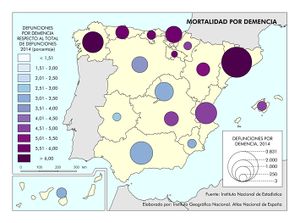
En 2015, de acuerdo con la información proporcionada por el Instituto Nacional de Estadística, las enfermedades relacionadas con el sistema circulatorio son la primera causa de muerte (con una tasa de 267,6 fallecidos por cada cien mil habitantes), seguida de los tumores (240) y de las enfermedades del sistema respiratorio (111,7). Por sexo, los tumores son la primera causa de muerte en los hombres (con una tasa de 297 fallecidos por cada cien mil) y la segunda en mujeres (con 184,9). Por su parte, las enfermedades del sistema circulatorio son la primera causa de mortalidad femenina (286,9 muertes por cada 100.000) y la segunda entre los varones (247,6). No obstante, el envejecimiento de la población ha favorecido el incremento progresivo de la mortalidad por neumonía y la demencia.
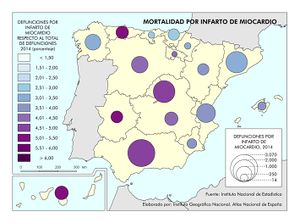
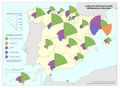
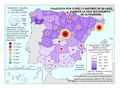
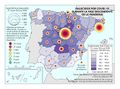
Dentro del grupo de enfermedades del sistema circulatorio, las enfermedades isquémicas del corazón (infarto, angina de pecho…) y las cerebrovasculares son las primeras en el número de defunciones. En ambos casos siguen aumentando, sobre todo por el progresivo envejecimiento de la población. No obstante, por sexo, las enfermedades isquémicas del corazón son la primera causa de muerte en los hombres, a diferencia de las mujeres, entre las que predominan las enfermedades cerebrovasculares (que incrementaron su número de defunciones un 2,2%). Las mayores tasas corresponden a Galicia, Ceuta y Andalucía (valores superiores al 32%), seguidas de Asturias, La Rioja, Aragón, Comunitat Valenciana, Extremadura y Melilla (30,1-32%). El valor más bajo se registra en Canarias (menos del 26% de las defunciones).
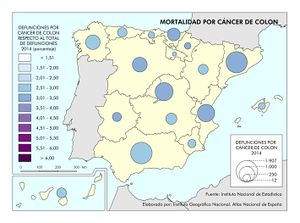
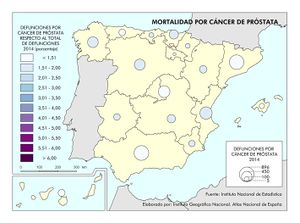
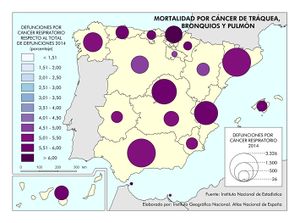
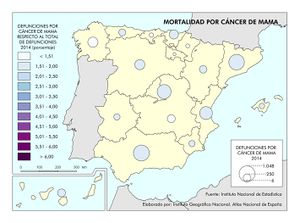
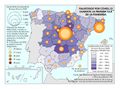
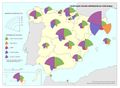
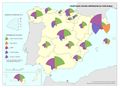
Le siguen los casos de cáncer, donde se observa una diferencia entre los casos diagnosticados y la mortalidad. Esto se debe a las sustanciales mejoras que se han producido en los tratamientos en algunos de ellos. Si en España el tipo de tumor más frecuente es el colorrectal (41.441 nuevos casos en 2015), seguido del de próstata (33.370), pulmón (28.347), mama (27.747), vejiga (21.093), estómago (8.456), linfoma de Hodgkin (7.670), páncreas (6.914), hígado (5.800) y riñón (5.579), los responsables de mayor mortalidad continúan siendo el cáncer de bronquios y pulmón y el cáncer de colon. Estos tipos de cáncer fueron los más frecuentes entre los hombres, mientras que entre las mujeres es el de mama, seguido del cáncer de colon. Esta tendencia divergente en uno y otro sexo probablemente tenderá a equilibrarse en el caso del cáncer de bronquios y de pulmón por el abandono paulatino del hábito tabáquico en los hombres y la más tardía incorporación al mismo de las mujeres. Pero existen diferencias territoriales; así en el caso de los tumores, las tasas más elevadas se registraron en Extremadura, Asturias y Cantabria, aunque hay diferencias según el tipo de cáncer.
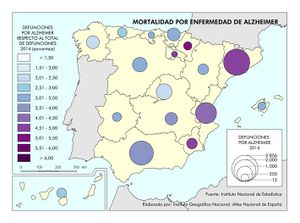
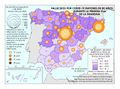
Por otra parte, las enfermedades relacionadas con la demencia y el Alzheimer afectan, sobre todo, a las comunidades más envejecidas. Destacan Galicia y Cataluña, seguidas de las comunidades del Cantábrico, Murcia, La Rioja, Aragón, Navarra, y Castilla-La Mancha.
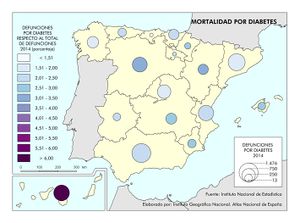
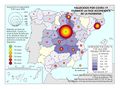
Es interesante reseñar el incremento de enfermedades como la diabetes relacionadas con el estilo de vida sedentario, los malos hábitos alimentarios y la obesidad. La diabetes causa mayor mortalidad en el sur de la Península, en Canarias y en las ciudades de Ceuta y Melilla y una mortalidad más baja en el norte peninsular –salvo Asturias–, así como en la Comunidad de Madrid. No es de extrañar, siendo la diabetes y la obesidad factores de riesgo de la enfermedad isquémica del corazón, que la distribución geográfica del riesgo de muerte por esta enfermedad también coincida con la de aquellas.
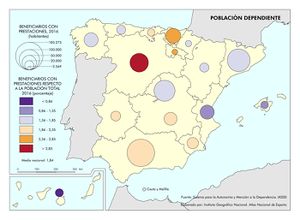
Para finalizar, se representa por comunidades autónomas la mortalidad en función de los cuatro tumores más frecuentes, además de la mortalidad por infarto de miocardio, diabetes, demencia y Alzheimer.
Recursos relacionados
En la página Libros Digitales del ANE puedes descargar la obra completa España en mapas. Una síntesis geográfica.